Aujourd’hui, nous vous proposons un guest-blog de Yann Combret.
Yann Combret est kinésithérapeute travaillant dans le département pédiatrique du Groupe Hospitalier du Havre. Il intervient principalement dans le domaine des pathologies respiratoires de l’enfant au sein d’un service de pédiatrie générale.Il a débuté un doctorat (PhD) au sein de l’Institut de Recherche et d’Expérimentation Clinique (IREC) de l’Université Catholique de Louvain à Bruxelles, et publie donc des revues scientifiques internationales à comité de relecture sur les thèmes de la bronchiolite, de la mucoviscidose et des pathologies respiratoires de l’adulte.
Le 14 novembre 2019, après deux ans d’élaboration, sortait la mise à jour par la Haute Autorité de Santé (HAS) de la recommandation de bonne pratique (RBP) pour la prise en charge des nourrissons de moins de 12 mois atteints de bronchiolite [1]. Cette RBP réalisée conjointement par la HAS et par le Collège National Professionnel de Pédiatrie aura réuni une vingtaine d’experts (issus d’un appel à candidature libre) au sein d’un groupe de travail et une soixantaine d’autres au sein d’un groupe de lecture. L’ensemble du détail des procédures ayant amené à cette RBP est d’ailleurs accessible sur le site de la HAS. Une fois passées les premières réactions passionnées, suscitées tant par le contenu de cette RBP que par les titres versant dans le « sensationnel » des médias de masse, il apparaît nécessaire de reprendre posément les éléments qui constituent ces recommandations.
Alors que dit-elle vraiment la RBP ?
Le premier élément notable de cette RBP est qu’elle traite des nourrissons de moins de 12 mois souffrant d’un premier épisode de bronchiolite. En présence d’antécédents allergiques ou asthmatiques familiaux, un deuxième épisode de bronchiolite constitue un diagnostic d’asthme du nourrisson (donc sans rapport avec cette RBP). Il en est de même pour un épisode qui surviendrait pour un enfant de plus de 12 mois.
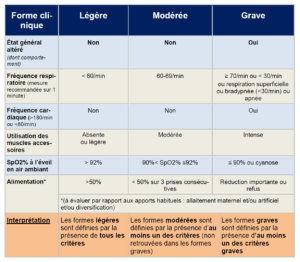
La RBP s’attelle ensuite à répéter un fait important : la bronchiolite est une maladie spontanément résolutive dans la grande majorité des cas. Dans ce contexte, la RBP ne recommande l’utilisation d’aucun traitement médicamenteux en l’absence de complications. Seuls sont finalement recommandés le maintien de l’hydratation (par voie parentérale ou intra-veineuse) et de l’oxygénation qui devront être réalisés en milieu hospitalier pour les nourrissons les plus graves. La RBP insiste également sur l’importance d’une surveillance adéquate, notamment dans les premiers jours de symptômes. Elle rappelle des critères de vulnérabilité qui peuvent augmenter le risque de survenue d’une bronchiolite ou le risque que le nourrisson soit sujet à une bronchiolite grave. Elle propose aussi une classification en trois niveaux de gravité, basée sur un ensemble de critères cliniques (fréquence respiratoire, état général, tirages …) et propose un parcours de soin correspondant à chacun de ces niveaux. Au rang des autres changements par rapport à l’ancienne version, il faut également noter la place bien plus importante accordée à la désobstruction rhino-pharyngée (DRP). Celle-ci doit être réalisée avant tout examen clinique, et surtout, elle doit être correctement enseignée aux parents des nourrissons atteints de bronchiolite par tous les professionnels de santé.
Et concernant la kinésithérapie respiratoire alors ?
A la différence des recommandations de 2000, le kinésithérapeute n’est pas abordé dans un paragraphe spécifique [2]. Toutefois son rôle multiple est envisagé au travers de plusieurs paragraphes. Pour commencer, le kinésithérapeute a évidemment toute sa place dans la réalisation du DRP et dans l’enseignement du désencombrement des voies aériennes supérieures auprès des parents. Ensuite, au même titre que les médecins de ville, les kinésithérapeutes libéraux font figure d’acteurs de premier recours et peuvent à ce titre participer de manière très large à la surveillance quotidienne (ou du moins régulière) des nourrissons comme le recommande la RBP. Enfin, un paragraphe spécifique a cristallisé toute l’attention des professionnels et des médias, occultant malheureusement l’ensemble de la RBP : la kinésithérapie respiratoire de drainage bronchique. A l’instar de la RBP de 2000, la nouvelle recommandation commence par entériner définitivement la contre-indication (Grade A) des techniques dites « anglo-saxonnes » (clapping, vibrations, drainage postural). Cette mention a surpris beaucoup de kinésithérapeutes. Il reste néanmoins important de rappeler à de nombreux professionnels (kinésithérapeutes mais aussi médecins généralistes) que ces techniques ne doivent plus être ni utilisées ni prescrites depuis 2000. Ensuite, sur la base de l’étude « Bronkinou » dirigée par le Pr Gajdos et publiée en 2010, le drainage bronchique par AFE (augmentation du flux expiratoire) n’est pas recommandé pour les nourrissons hospitalisés (Grade B) [3]. Cette étude avait en effet rapporté une absence d’efficacité de l’AFE sur la durée d’hospitalisation sur un échantillon de près de 500 nourrissons, et présentait une qualité méthodologique jamais retrouvée sur le sujet. En l’absence de données, l’AFE n’est pas recommandée en ambulatoire (Avis d’expert sans consensus complet ; détail des votes dans la RBP). C’est ici que se situe la différence majeure avec la RBP précédente.
Un accord d’experts avait statué en 2000 qu’en l’absence de données et en l’absence de traitements scientifiquement prouvés (tant sur la guérison que sur la qualité de vie et le confort des nourrissons), il valait mieux recourir à la kinésithérapie respiratoire de drainage bronchique que ne rien faire. L’ancienne RBP insistait toutefois sur la nécessité de montrer le bénéfice apporté par le kinésithérapeute pour justifier à l’avenir cette recommandation. Vingt ans plus tard, malgré la multiplication des essais cliniques concernant la bronchiolite, aucune donnée utilisable n’a pu être recensée pour recommander le drainage bronchique en ambulatoire. Dans ces conditions, le principe de précaution (utilisé exactement de la même manière pour tous les autres éléments sans base scientifique intégrés dans cette RBP) a conduit à une absence de recommandation. Pour conclure, un avis d’expert fort (consensus complet) statue enfin que le recours au drainage bronchique peut être discuté dans le cas d’enfants présentant des comorbidités qui justifient ces techniques (pathologies respiratoires ou neurologiques chroniques par exemple).
Pas de littérature… mais Bronkilib 1 et 2 alors ?
Beaucoup d’incompréhensions ont été soulevées à la suite de la recommandation de la HAS : Pourquoi l’étude Bronkilib 2 n’y figure pas ? Et pourquoi l’étude Bronkilib 1 ne suffit pas à décréter que l’AFE est efficace en libéral. Premièrement, Bronkilib 1 est une étude observationnelle qui n’a inclus qu’un seul groupe de nourrissons atteints de bronchiolite sans aucun élément de comparaison [4]. En fait dans cette étude, un kinésithérapeute recevait un bébé dans son cabinet, lui prodiguait un examen clinique à l’aide du score de Wang avant la séance, lui faisait une séance de drainage bronchique puis le réévaluait avec le même score, et cela deux jours de suite. Aucun résultat utilisable à partir de cette étude en somme, le kinésithérapeute étant lui-même juge et partie. Une recommandation ne peut se baser sur ce type d’études de qualité méthodologique médiocre. Le seul résultat tangible était finalement de montrer qu’il était possible de réaliser une étude en libéral. Deuxièmement, l’étude Bronkilib 2 n’a pas non plus été suffisante pour démontrer l’intérêt du drainage bronchique en ambulatoire [5]. Cette étude n’était pas publiée lors des premières réunions du groupe de travail mais a été portée à l’attention du groupe et est à ce titre mentionnée dans l’argumentaire. L’écueil principal de cette étude est d’avoir été publiée dans une revue prédatrice, ce qui empêche de la prendre en compte pour la RBP. Ces dernières doivent reposer sur une littérature de qualité, publiée dans des revues à comité de relecture. Une revue prédatrice est une revue factice, payante, sans comité de relecture et qui n’est indexée dans aucune base de données sérieuse. Elle agit comme un trompe-l’œil pour les chercheurs en leur faisant miroiter une publication facile moyennant un paiement (vous en trouverez une liste non-exhaustive sur laquelle figure la revue en question ici : https://beallslist.weebly.com/). Pour donner des exemples sur la pertinence de ces revues prédatrices, Chad Cook avait publié une étude vantant la capacité de la thérapie manuelle à ressusciter les morts [6] ou David Mazières, las de recevoir les mails de revues prédatrices tentant de l’arnaquer, a fait publier un article où il y écrit en boucle « Sortez moi de votre foutue mailing list » (cf ci-dessous).
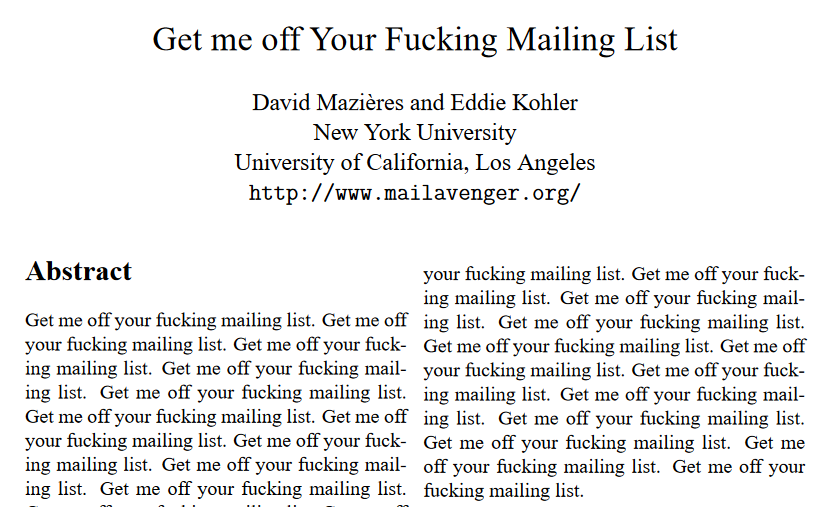
Un exemple d’article « scientifique » accepté dans une revue prédatrice.
Ensuite, même si l’explication finale de la publication dans cette revue prédatrice n’appartient qu’aux auteurs, plusieurs limites méthodologiques fortes peuvent au moins expliquer qu’elle n’ait pas été publiée dans une revue de qualité. A titre d’exemple, l’absence d’indexation a priori du protocole sur une base de données internationale (https://clinicaltrials.gov/ par exemple) ne permet pas d’être sûr que le protocole n’ait pas subi de modification en cours d’étude. De même, cette étude n’a suivi aucune recommandation internationale (la recommandation CONSORT en l’occurrence pour les essais contrôlés randomisés) et aucune explication n’a été donnée dans le papier concernant le déroulement du processus de randomisation. En outre, il n’a pas été précisé si le groupe interventionnel avait bénéficié d’un drainage et d’un lavage de nez (et même question pour le groupe contrôle), ce qui a pu influencer les résultats. Enfin, le plan statistique (sans préciser qui a réalisé les analyses statistiques) ainsi que les résultats et l’iconographie de l’étude sont difficilement compréhensibles. Les analyses visant à rapporter les « changements de classe de sévérité » des nourrissons du groupe interventionnel ont pu aboutir à une multiplication exponentielle des erreurs statistiques. Les groupes n’étaient pas comparables en termes de nombres de jours de symptômes, ce qui, pour une pathologie spontanément résolutive en quelques jours, peut constituer un biais majeur. Aucune recommandation ne peut ainsi émaner de ces deux travaux. Des essais contrôlés randomisés bien menés seront nécessaires pour pouvoir établir avec certitude la place du drainage bronchique dans la prise en charge de la bronchiolite en pratique de ville.
Mais alors la kinésithérapie respiratoire dans la bronchiolite en 2019, ça ressemble à quoi ?
Et bien à l’instar de la RBP de 2000 qui stipulait déjà que « le kinésithérapeute ne se borne pas à l’exécution de gestes techniques itératifs », la nouvelle RBP met l’accent sur la surveillance accrue des nourrissons, surtout dans les premiers jours de symptômes. Le médecin prescripteur peut ainsi faire appel au kinésithérapeute dans le but d’assurer une surveillance rapprochée (lorsqu’il n’est pas à même de la réaliser seul). Le rôle du kinésithérapeute est donc avant tout de connaître l’ensemble des critères de vulnérabilité largement décrits dans la RBP, ainsi que les critères de gravité des nourrissons. Le kinésithérapeute est ainsi invité au même titre que les médecins de ville à se doter de la « checklist » réalisée par la HAS, qui a pour but de lui permettre de classer les nourrissons qu’il évalue en trois niveaux de sévérité. La majorité de ces critères repose sur un examen clinique et un interrogatoire complet. Ces deux éléments doivent ainsi être le point de départ de toute décision future. Pour guider l’ensemble des praticiens de ville, une infographie reprenant l’ensemble des parcours de soin possibles (en fonction de la sévérité des symptômes) est également à la disposition des kinésithérapeutes dans la RBP.
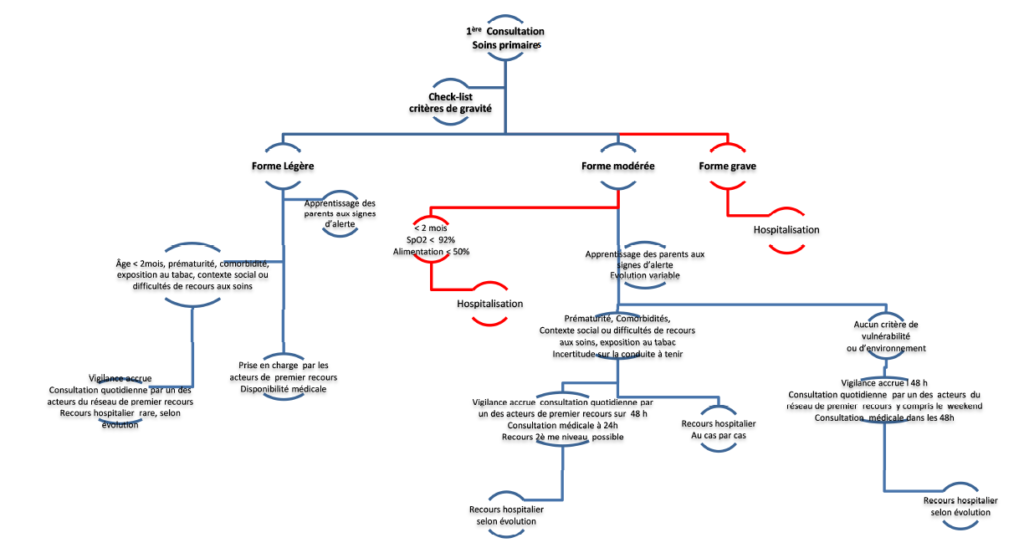
Figure 3. Parcours de soin associés aux différents niveaux de sévérité de bronchiolite (cf Figure 2)
Il est mentionné que chaque thérapeute amené à évaluer un nourrisson doit au préalable assurer la perméabilité des voies aériennes supérieures. Le kinésithérapeute doit aussi être un acteur important de la transmission des conseils nécessaires à la surveillance par les parents. Il est invité à aider les parents à gagner en confiance dans la réalisation du DRP, à les conseiller pour surveiller les signes d’alerte (baisse de l’alimentation, majoration des difficultés respiratoires, changement de l’état général), et doit leur expliquer la physiopathologie de la bronchiolite pour les rassurer. Les parents doivent donc être informés du caractère spontanément résolutif de la maladie et des signes cliniques habituels, comme la toux persistante et l’encombrement nasal. Malgré le caractère bénin de la bronchiolite, le risque de récidive est toujours bien présent après un premier épisode. Il sera primordial d’aider les parents à identifier les facteurs de risque modifiables qui pourraient amener à la survenue d’un autre épisode (tabac, mode de garde, fratrie etc…).
Conclusion
Pour conclure, la nouvelle RBP incite surtout le kinésithérapeute à se détourner de la réalisation de gestes de drainage bronchique, qui n’ont à l’heure actuelle pas encore fait la preuve de leur utilité dans la bronchiolite. Celles-ci restent néanmoins indiquées dans le cadre de pathologies concomitantes susceptibles de générer un surplus de sécrétions bronchiques (pathologies respiratoires chroniques ou maladies neuromusculaires par exemple) mais ne doivent pas être utilisées avec tous les nourrissons. La question de leur utilité à plus grande échelle reste entière et la HAS nous engage à continuer à produire d’autres études en espérant que celles-ci fourniront des résultats exploitables.
De futures RBP seraient ainsi basées sur une littérature solide et non sur un avis d’experts. En attendant, à nous d’endosser pleinement notre rôle de sentinelles, en assurant la surveillance étroite des nourrissons et en prodiguant les conseils adéquats aux parents. A nous de contrecarrer l’interprétation de cette recommandation faite par les médias. La kinésithérapie respiratoire dans la bronchiolite, basée essentiellement sur la surveillance, n’est donc pas assimilable à la simple réalisation d’un drainage bronchique.
Bibliographie
[1] Prise en charge du premier épisode de la bronchiolite aiguë chez le nourrisson de moins de 12 mois. Méthode Recommandations pour la pratique clinique. Haute Autorité de Santé, 2019
[2] Conférence de consensus. Prise en charge de la bronchiolite du nourrisson. Agence Nationale d’Accréditation et d’Evaluation en Santé, 2000
[3] Gajdos V, Katsahian S, Beydon N et al. Effectiveness of chest physiotherapy in infants hospitalized with acute bronchiolitis: a multicenter, randomized, controlled trial. PLoS Med. 2010 ; 28 ; 7(9) : e1000345.
[4] Evenou D, Sebban S, Fausser C et al. Évaluation de l’effet de la kinésithérapie respiratoire avec augmentation du flux expiratoire dans la prise en charge de la première bronchiolite du nourrisson en ville. Kinesither Rev. 2017 ; 17 (187) : 3-8.
[5] Sebban S, Evenou D, Jung C et al. Symptomatic Effects of Chest Physiotherapy with Increased Exhalation Technique in Outpatient Care for Infant Bronchiolitis: A Multicentre, Randomised, Controlled Study. Bronkilib 2. J Clin Res Med. 2019 ; 2 (4).
[6] Cook C, Cleland J, Mintken P. Manual Therapy Cures Death: I Think I Read That Somewhere. Journal of Orthopaedic & Sports Physical Therapy, 48(11), 830–832, 2018


3 Commentaires
MIGUET FREDERIC
MERCI, c’est très clair : surveillance et DRP sont les priorités !
Sylv01
Super article, c’est vraiment top. Et que vous faite !
J’espère qu’un jour nous ne seront plus vue que comme des techniciens du corps humains mais bien des professionnels de santé habilité également dans la prévention, la surveillance, et l’éducation de nos patients.
ANCEDY alexandra
Merci pour cet article.
J’aimerais toutefois savoir quelles sont les dernières recommandations concernant la DRP c’est à dire la manière dont elle doit être réalisée.
Travaillant en pédiatrie nous n’avons pas tous le même discours et cela perturbe les parents.
Je vous remercie d’avance de votre réponse.